Uspeh zdravljenja neplodnosti je pogosto zasnovan na stimulaciji in indukciji ovulacije z zdravili za zdravljenje neplodnosti. Ta zdravila morajo v IVF-postopkih (IVF – oploditev in vitro – zunajtelesna oploditev) spodbuditi dozoritev več foliklov oziroma jajčnih celic (oocitov). Več zrelih jajčnih celic je predpogoj za izvedbo vseh uspešnih IVF-postopkov. To nazorno prikazujejo obširne raziskave več sto tisoč postopkov. Uspeh je odvisen od števila oocitov in starosti ženske, izražen pa je kot stopnja živo rojenih otrok (LBR – live birth rate).
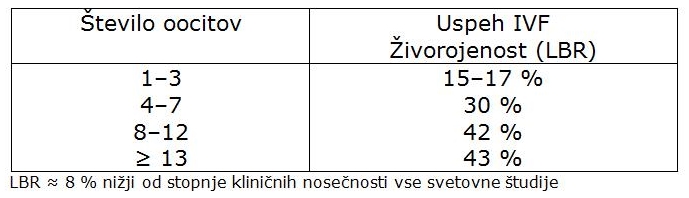
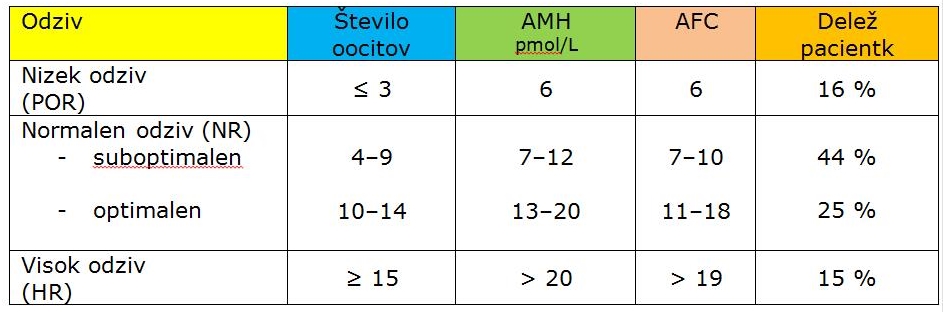
Današnji trend je IVF-postopek z 8 do 15 oociti, saj to omogoča izdatno zamrzovanje presežka zarodkov ali oocitov. Tako je dosežen velik kumulativni uspeh, tj. 60- do 70-odstotni LBR. Število dobljenih jajčnih celic ni odvisno samo od odmerka gonadotropina za stimulacijo ovulacije (SO), temveč tudi od rezerve majhnih foliklov v jajčnikih, ki so občutljivi na spodbujanje rasti s hormonom hipofize, ki stimulira folikle (FSH). Rezerva jajčnikov se določi z ravnjo antimüllerjevega hormona (AMH) in s skupnim številom majhnih foliklov (antral follicular count – AFC) premera 2–9 mm v obeh jajčnikih. AFC se določi s sodobnimi UZ-napravami visoke ločljivosti.
Odziv jajčnikov na SO je povezan z markerji rezerve jajčnikov, ki so zanesljiv napovedovalec števila jajčnih celic. Kakovost oocitov je skladna s starostjo pacientke.
V skupini pacientk s pričakovanim HR prevladujejo tiste s sindromom policističnih jajčnikov (PCOS) ali pri katerih so jajčniki policistični, vendar nimajo znakov hiperandrogenizma (PCOM – polycystic ovary morphology). 60–70 % teh pacientk ima prekomerno telesno težo (BMI ≥ 30), še pogosteje pa imajo inzulinsko rezistenco (IR).
Poudariti je treba, da se z napredkom UZ-tehnologije dosega vse natančnejša ločljivost, kar vodi k prilagoditvi kriterijev pri vrednotenju AFC. Zato se predlagajo naslednji izvidi AFC:

Vsak folikel ima svoj prag občutljivosti na FSH, pri PCOS-jajčnikih pa je prag občutljivosti nižji.
Številni antralni folikli pri pacientkah s PCOS proizvajajo visoko raven AMH, njihove celice granuloze pa so pri tem aktivnejše, kot so pri ženskah z normalno rezervo foliklov.

Pri oceni PCOS je vseeno treba biti previden, saj ima 15 % teh pacientk raven AMH nižjo od 30 pmol/L. Več študij je pred kratkim pokazalo, da se pri pacientkah s HR ter PCOS tudi pri številnih oocitih v IVF-postopku lahko pričakuje razvoj 35 % visokokakovostnih zarodkov. To je enako kot pri NR, tj. pri optimalni populaciji.
Novejše obsežne raziskave so pokazale, da se z več jajčnimi celicami doseže boljši uspeh postopka IVF oziroma ICSI. Tak pristop omogoča kulturo blastociste, boljši izbor zarodkov, več zamrznitev in visok kumulativni LBR. Predpogoji za takšno usmeritev so mlajše in perspektivnejše pacientke (30–50 % populacije) in agresivnejša stimulacija ovulacije ob poznavanju orodij za preprečitev hiperstimulacije jajčnikov (OHSS – ovarian hyperstimulation sindrome). Okrepljena SO se uporabi tudi pri pacientkah, ki želijo prostovoljno ali iz medicinskih razlogov ohraniti svojo plodnost (socialno zamrzovanje oocitov) ali ki darujejo svoje jajčne celice.
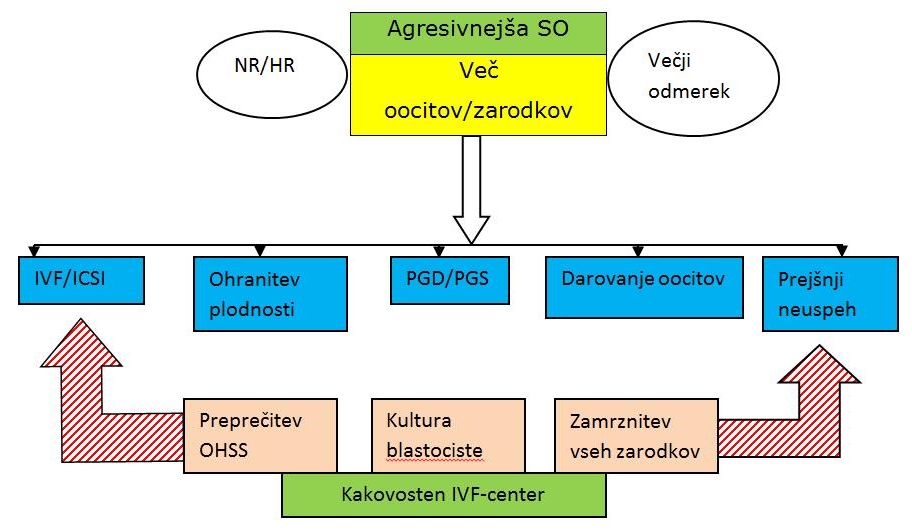
Več zarodkov si želimo tudi zaradi analize kromosomov trofoblasta blastociste in predhodnih neuspešnih postopkov (starost, neodziven endometrij, endometrioza in drugo). Več zarodkov upraviči in omogoča predimplantacijske genske analize (PGD/PGS). Navedene postopke je mogoče izvesti samo v naprednem in kakovostnem IVF-centru.
Vsi navedeni postopki in uporaba agresivne SO bi bili neupravičeni, če ne bi obstajala možnost preprečitve OHSS. Personalizirana izbira protokola za SO in poznavanje dejavnikov tveganja za hiperstimulacijo sta predpogoja za izvedbo sodobnega IVF.
Opisana načela so izvedljiva pri samo 30 do 50 % pacientk z dobro rezervo jajčnikov (NR in HR).
Hiperstimulacija jajčnikov (OHSS)
Hiperstimulacija jajčnikov (ovarian hyperstimulation syndrome – OHSS) je resen zaplet stimulacije ovulacije in IVF. Zabeleženi so tudi smrtni primeri, več v preteklosti kot danes. Nizozemci so objavili smrtnost pri 3/100.000 IVF-postopkih. Pojavnost OHSS v blažji obliki znaša 20 do 30 %, klinično pomembnejša in težja hiperstimulacija pa se razvije pri 2 do 4 % pacientk v IVF-postopku. Pogostost je večja, poenotenih poročil o tem pa ni, temveč se najpogosteje izpostavijo samo hospitalizirane pacientke z OHSS.
Spekter sindromov in znakov sestavljajo povečanje jajčnikov, ascites, hemokoncentracija, hiperkoagulabilnost in neravnovesje elektrolitov. Tvegane komplikacije so plevralni izliv, venozna tromboza (VTE) in odpoved ledvic. Najresnejša oblika venske tromboze je pljučna embolija (PE), življenjsko nevarne pa so tudi arterijske tromboze (ATE). Izraženost sprememb se povezuje z učinkom humanega horionskega gonadotropina (HCG) na vazoaktivne substance, tj. z učinkom HCG kot sprožilca zorenja (»štoparica«), ali ob rastočem HCG v zgodnji nosečnosti. Ta poviša vaskularni endotelialni rastni faktor – VEGF (vascular endothelial growth factor) in aktivnost njegovih receptorjev. Spremljajoči dejavnik je visoka raven preovulacijskega estradiola, ki poveča tveganje za trombozo.
Patofiziološke spremembe v OHSS so zasnovane na arteriolarni vazodilataciji (širjenju žil) in povišanju kapilarne prepustnosti, kar privede do ekstravazacije (izliva) tekočin. Ta stanja spodbujajo VEGF in lokalni vazoaktivni citokini (IGF, interlevkini, angiotenzin II idr.).
Izlivanje tekočin ustvari ascites (v trebuhu), redkeje hidrotoraks (vodenico v prsih), kar povzroči hipovolemijo (zmanjšano prostornino krvi v obtočilih) in izgubo ravnovesja natrija in kalija (Na+/K+).
Glede na začetek simptomov obstajata dve obliki OHSS:
- zgodnja: ≤ 10 dni po aspiraciji oocitov (AJC – aspiracija jajčnih celic)
- pozna: ≥ 10 dni po AJC.
Simptomi se lahko pojavijo že dan po uporabi HCG, lahko napredujejo, OHSS pa se lahko pretvori iz zgodnje oblike v pozno. Povečani jajčniki in kopičenje ascitesa raztegneta abdomen ob hkratni hemokoncentraciji (porast hematokritov Hct). Klasifikacija OHSS ni strogo določena, saj lahko bolezen hitro napreduje in spreminja stadije izraženosti, s tem pa tudi tveganje za pacientko.

Blaga in srednja OHSS se ne zdravita, se pa spremlja morebitno hitro napredovanje.RD – respiratory distress; ATE – arterijske tromboze
Venske tromboembolije se pojavijo tudi do 40 dni od transferja zarodka, ATE pa prej, v približno 10 dneh.
Tveganje za VTE je pri neplodni populaciji višje zaradi:
- epimutacij – starost, debelost, kajenje
- zdravil za zdravljenje neplodnosti in povišanega estradiola (E2)
- učinka HCG
- peritonejske tekočine (ascites) → protrombotični
- večjega števila pacientk s PCOS (20–30 %).
Dodatno tveganje za VTE imajo pacientke s PCOS zaradi visceralne (trebušne) debelosti in višjega ITM (indeksa telesne mase), višjega estradiola (E2) in testosterona ter hiperandrogenemije. Pri teh ženskah prihaja do dislipidemije in disfunkcije endotelija krvnih žil. Več raziskav je pokazalo povezanost med PCOS in trombozami v IVF-postopkih, pri katerih je prišlo do hiperstimulacije:
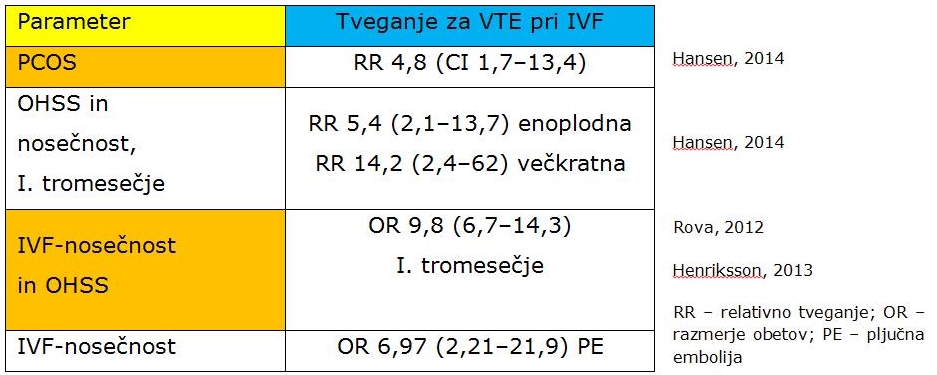
To pomeni, da je tveganje za VTE najvišje pri hiperstimulaciji jajčnikov pri IVF-nosečnostih (prvo tromesečje), posebej pri PCOS-pacientkah, kjer se peritonejska tekočina lahko odvaja tudi v prsni mezgovod (ductus thoracicus). V takih primerih so pogoste VTE v vratu, ramenih in rokah, večje pa je tudi tveganje za možgansko kap – CVI (ATE). OHSS brez nosečnosti dvakrat poveča tveganje za VTE, ob zgodnji nosečnosti pa je to tveganje 5- do 10-krat večje kot pri nosečnosti splošne populacije.
Zato je preprečevanje OHSS hkrati tudi zaščita pred tveganjem tromboze. Priporočilo je:

NM – nizkomolekularni
Preprečevanje OHSS
Hiperstimulacije jajčnikov ni mogoče povsem odpraviti, je pa mogoče s skrbno analizo dejavnikov tveganja zelo zmanjšati njeno pogostost. Demografske lastnosti pacientk so osnova primarnega preprečevanja OHSS, postopki med SO za IVF-zdravljenje pa predstavljajo sekundarne preventivne ukrepe. Vsi ukrepi so del personalizirane SO.
Primarno preprečevanje hiperstimulacije
Oblikovati postopkovnik glede na informacije o pacientki in SO.
1. Dejavniki tveganja za OHSS
a) Lastnosti pacientke:
– nižja starost, družinska KV-tveganja o < 35 let → 60 % OHSS
– nižji BMI, trombofilije
– PCOS/PCOM, oligoamenoreje, hiperandrogenizem, IR- nerazrešena sterilnost, alergije v anamnezi
b) Markerji rezerve jajčnikov
– AMH > 24 pmol/L; veliko tveganje AMH > 40 pmol/L
– AFC > 25
Rizične vrednosti markerjev povišajo tveganje OHSS 4- do 5-krat
c) Prejšnje izkušnje s SO pri IVF
– prej OHSS, visok indeks občutljivosti jajčnikov – število oocitov
– prejšnji odmerek FSH, protokol SO, raven estradiola, rezultat
2. Značilnosti aktualne SO
– antagonisti GnRH v koterapiji- odmerek FSH, step-down – najnižji učinkovit odmerek
- 50 % nižje tveganje OHSS
- možnost uporabe sprožilca agonista (namesto HCG)
– povišano tveganje
- E2 > 4000 pg/ml (po nekaterih > 3500 pg/ml)
- UZ: > 13 foliklov ≥ 11 mm
>20 foliklov; > 25 foliklov (na –2. dan)
- oocitov > 15; > 20
–2. dan je dan uporabe sprožilca ovulacije.
Sekundarno preprečevanje OHSS
Gre za ukrepe, ki jih izvedemo, da bi pomembno zmanjšali ali odpravili ugotovljeno tveganje za OHSS. Učinkovitost teh ukrepov je označena z A, B in C, kjer je A izpostavljen ukrep, zasnovan na zanesljivih znanstvenih dokazih.
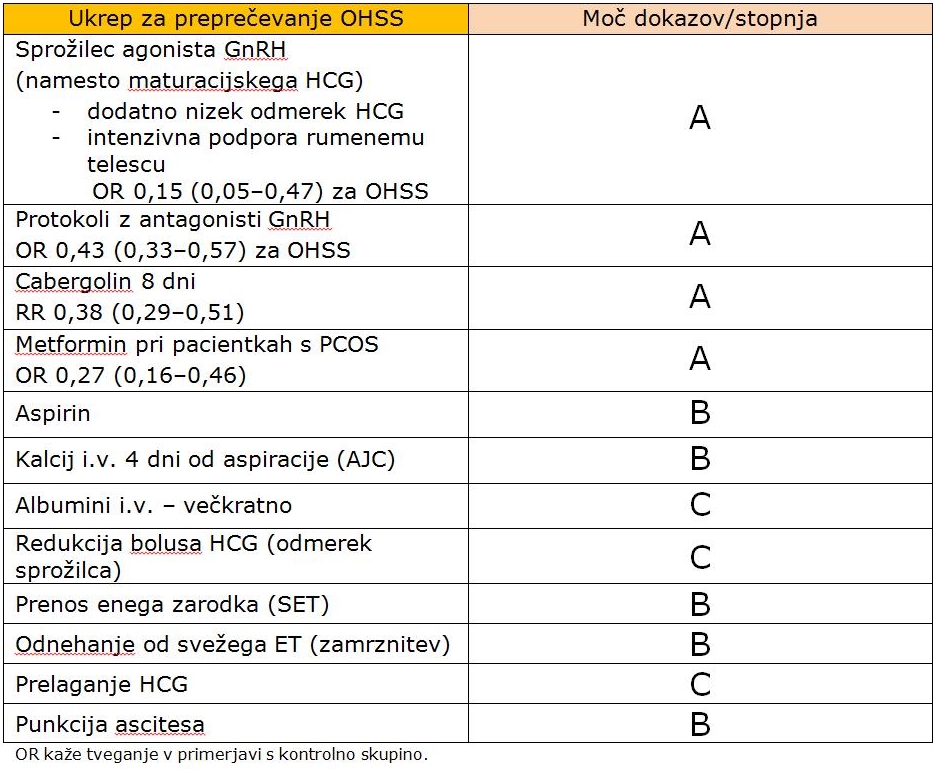
Poudariti je treba, da noben pristop k preprečevanju ne odpravi v celoti tveganja OHSS. Tudi pri najzanesljivejših intervencijah so opisane težje hiperstimulacije jajčnikov v zgodnji in tudi poznejši pojavnosti. OR kaže tveganje, primerjano s kontrolno skupino
Skrajni in nepriljubljen ukrep za preprečevanje hiperstimulacije je odnehanje od nadaljnje SO in postopkov. V nekaterih IVF-centrih OHSS preprečujejo z zgodnejšo enostransko aspiracijo foliklov (običajno 24 ur pred predvideno odstranitvijo oocitov).
Pri odločitvi za zamrznitev vseh zarodkov (pri IVF ali donacijskem programu) uporabljamo tudi večkratno preprečevanje OHSS. Marker ugodnega učinka je padec estradiola v krvi, stanje pacientke pa se kontrolira klinično in z UZ.
Zdravljenje
Zdravljenje OHSS mora biti individualizirano in odvisno od teže in napredovanja bolezni. Srednje težek stadij se lahko zdravi ambulantno, medtem ko so pacientke s težjimi oblikami hiperstimulacije hospitalizirane.
Kriteriji za hospitalizacijo so: hematokrit > 45 %, masivni ascites, oteženo dihanje in hemodinamsko ravnotežje, oligurija in visoko tveganje ali nastanek VTE.
Merjenje obsega trebuha, telesne teže, laboratorijski izvidi, diureza in UZ-ocena kopičenja ascitesa so obvezni. Kritična oblika OHSS se zdravi na oddelku intenzivne nege ob spremljanju. Posebna pozornost je namenjena plevralnemu ali perikardialnemu izlivu.
Zdravljenje in izbira zdravil (postopkov) je odvisna od odločitve za sveži ET ali odločitve, da se namesto transferja nadaljuje postopek zamrznitve vseh zarodkov. Pri težkih OHSS, hitrejšem napredovanju bolezni in zgodnejšem nastanku resnih znakov se vedno priporoča zamrzovanje vseh zarodkov (oocitov). V takem primeru je možnosti zdravljenja več, izognemo pa se tudi neodzivnemu endometriju.
Antikoagulacijsko zdravljenje
Pri vseh težkih oblikah OHSS z ascitesom se začne vsakodnevno zdravljenje z nizkomolekularnim heparinom – NMH (ambulantno ali bolnišnično). Heparin se daje do ozdravitve ali do 12. tedna nosečnosti.
Agonisti dopamina
Ugotovljeno je, da agonisti dopamina inhibirajo aktivnost VEGF in njegovih receptorjev (VEGFR-2), kar zmanjša prepustnost sten majhnih žil. Cabergolin 0,5 mg dnevno, 8 do 10 dni, zelo izboljša simptome OHSS. Priporoča se tudi kombinacija:

Antagonisti GnRH
Učinkoviti so pri 8-dnevni vsakodnevni uporabi 0,25 mg od aspiracije oocitov. Izbira takega zdravljenja usmerja postopek k zamrznitvi vseh zarodkov.
Letrozol
Inhibitorji aromataze močno inhibirajo proizvodnjo estradiola in s tem zmanjšajo tveganje visokega E2.
Vsakodnevna uporaba 2,5–5 mg, 8–10 dni, od aspiracije oocitov. Pri takem pristopu je postopek zamrznitve vseh zarodkov nujen.
Kordocenteza in paracenteza
Gre za posega punkcije ascitesa. Izvajata se glede na stanje pacientke in količino peritonejske tekočine, najpogosteje večkrat. Pri eni pacientki s težkim OHSS smo v približno 10 kordocentezah v Petrovi odstranili skupno 40 litrov ascitesa (šlo je za neprepoznaven OHSS po zdravljenju v bolnišnici »KB Merkur«).
Drugi ukrepi
Drugi ukrepi na oddelkih intenzivne nege so odvisni od stanja pacientke in rezultatov preiskav. To so korekcija hipovolemije, acidobaznega statusa – elektrolitov in funkcije vitalnih organov. Pri vzpostavljenem ravnovesju je mogoče uporabiti diuretike.
Pri tretjini pacientk s težkimi primeri je nujna tudi uporaba antibiotikov.
Prekinitev nosečnosti in kirurško posredovanje v abdomnu sta skrajna ukrepa v primeru resnega napredovanja bolezni in ogroženosti življenja.
Literatura
ASRM Practice Committee: Prevention and treatment of moderate and severe ovarian hyperstimulation syndrome: a quideline. FertSteril, 2016.
Šimunić, V., et al.: Reprodukcija, endokrinologija i neplodnost.
Školska knjiga, Zagreb, 2012.
Humaidan, P., S. M. Nelson, P. Devroey et al. Ovarian hyperstimulation syndrome. Hum Repr 2016, 31/9: 1997.
Vsebino omogoča IVF Poliklinika.




